
Autores:
El estudio del riesgo cardiovascular es un tema de permanente interés científico desde la segunda mitad del siglo XX. En el año 1948 el estudio de Framingham (Estados Unidos), es el primer estudio longitudinal y con seguimiento a largo plazo, diseñado con el objetivo principal de dilucidar los principales factores de riesgo asociados al desarrollo de la enfermedad cardiovascular. Desde entonces hasta la actualidad, la atención sobre la prevención vascular, fijada inicialmente en la etapa vital de la madurez (25-65 años), se desplaza gradualmente hacia el período de la senectud (> 65 años).
La prevención vascular se perfila en nuestros días como una nueva oportunidad de retrasar la aparición de enfermedad, fragilidad, discapacidad, dependencia y mortalidad en las personas que acceden a la condición senior. Oportunidad, cuyo beneficio sobre la calidad y expectativa de vida de la población mayor, descansa en tres premisas básicas: el desarrollo, consenso y difusión, entre las distintas disciplinas implicadas, de normas de actuación fundamentadas en la mejor evidencia científica disponible; la aplicación de estas normas por parte del cuerpo médico responsable de la asistencia sanitaria, y el cumplimiento de las recomendaciones por parte de la población diana. En este sentido, como se observará más adelante, la realización de actividad física de forma habitual, es una medida nuclear en el entramado preventivo de la enfermedad cardiovascular para todos los grupos de edad, máxime en la persona mayor.
La enfermedad vascular distingue básicamente tres grandes territorios de afectación:
La manifestación aguda de la CI abarca la muerte súbita.
La angina de pecho inestable y el infarto agudo de miocardio (IAM). La manifestación aguda de la ECV comprende el accidente isquémico transitorio (AIT), de duración clínica < 24 horas, el ictus isquémico y el ictus hemorrágico, bien de localización intra-cerebral o subaracnoidea.
Por último, la manifestación aguda de la EVP engloba la ruptura de aneurisma aórtico, el tromboembolismo arterial y la isquemia de miembros superiores o inferiores.
Las consecuencias de estas manifestaciones agudas pueden ser devastadoras: discapacidad, dependencia o muerte. En consecuencia, identificar a los grupos poblacionales con mayor riesgo de sufrir estas manifestaciones agudas, es el primer paso para intensificar en ellos las medidas preventivas mostradas eficaces. Por tanto:
¿A quién afecta con mayor frecuencia la manifestación aguda de la enfermedad vascular?. ¿Cuál es la población con mayor probabilidad o riesgo de sufrirla?.
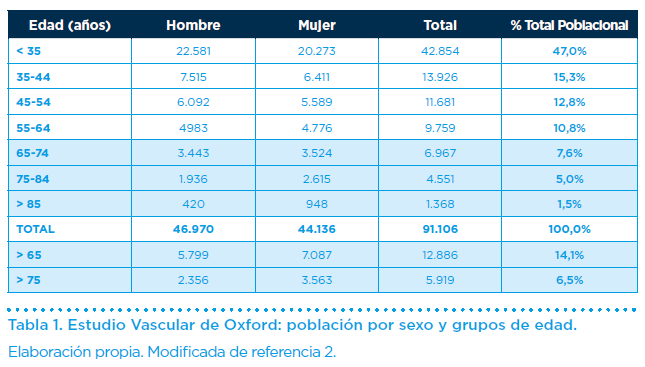
El estudio vascular de Oxford (Oxford Vascular Study), ofrece respuesta sobre la incidencia (número de casos nuevos de enfermedad en una determinada población y período de tiempo), de manifestación aguda de enfermedad vascular en el conjunto de la población. El análisis se realiza sobre los 91.106 habitantes de la ciudad de Oxford (51,5% hombres), donde los > 65 años suman 12.886 habitantes, representando el 14,1% de la población (55% mujeres). Asimismo, los > 75 años (60,2% mujeres) constituyen el 6,5% y los > 85 años responden del 1,5% (69,2% mujeres) del total poblacional (Tabla 1).
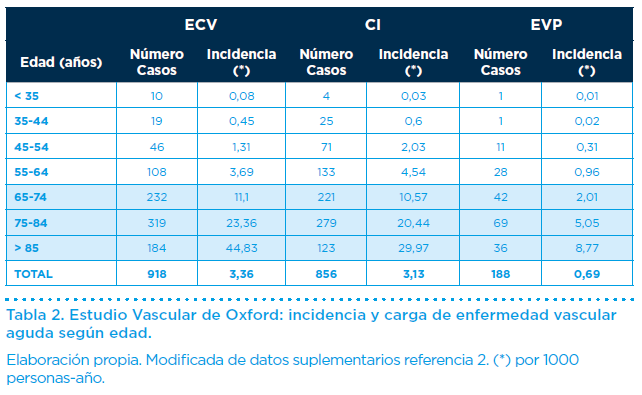
Durante un seguimiento de 3 años, entre sus hallazgos se objetivaron 2.024 sucesos Vasculares agudos repartidos en 1.657 individuos (1,8% de la población total): el 45% (918) cerebrovasculares, el 42% (856) cardíacos, el 9% (188) vasculares periféricos y el 4% (62) muertes no clasificables.
La incidencia y carga de enfermedad vascular según tipo y edad se muestra en la Tabla 2.
A la luz de estos datos se observan las siguientes conclusiones:
Respecto a la carga de enfermedad vascular aguda las conclusiones son:
Otro síndrome vascular cardiogeriátrico de especial importancia es la Insuficiencia Cardíaca (IC). Ésta se produce cuando existe una incapacidad por parte del corazón de hacer frente a las necesidades de oxígeno del organismo. Se trata de un estadio avanzado de disfunción cardíaca al cuál se puede llegar por múltiples causas. Su principal manifestación clínica es la sensación de falta de aire (disnea) y la fatigabilidad con la actividad habitual.
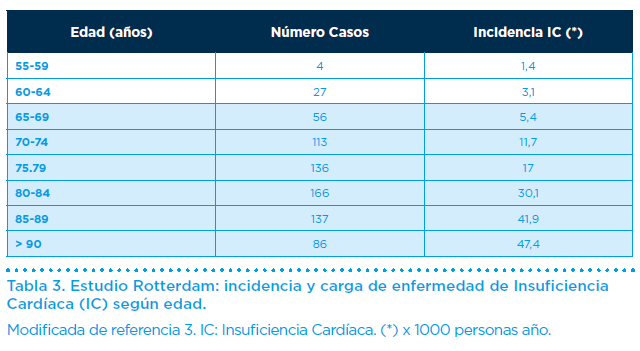
El estudio de Rotterdam (Rotterdam Study) provee los siguientes hallazgos respecto a la incidencia y carga de enfermedad de la IC en una muestra poblacional de 7.983 sujetos > 55 años (Tabla 3):
Las conclusiones son las siguientes:
a) La incidencia de CI aumenta con la edad desde un 1,4 x 1000 personasaño en el grupo de 55- 59 años hasta un 47, 4 x 1000 personas-año en los sujetos > 90 años.
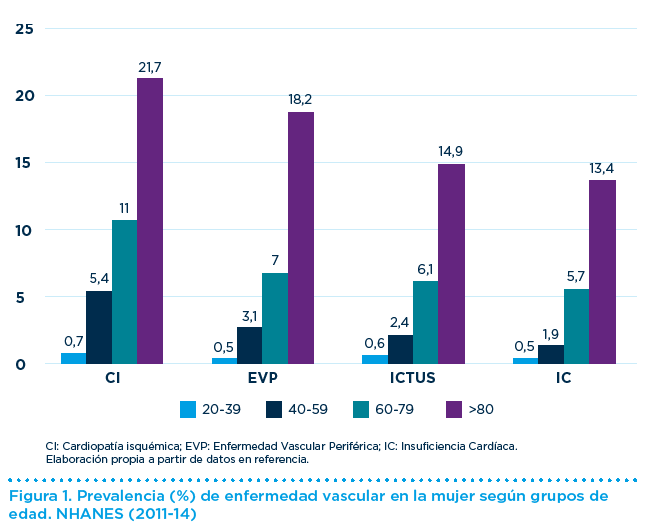
b) El grupo > 65 años responde del 95,5% de los casos incidentes de IC. Esta cifra es del 80% para los > 75 años y del 38,5% para los > 85 años. La prevalencia de enfermedad es otro parámetro epidemiológico que indica la proporción de sujetos que presentan la enfermedad en un determinada población y período de tiempo. Incluye todos los casos de enfermedad, tanto los casos nuevos diagnosticados, como los casos ya conocidos previamente. Los datos de la encuesta norteamericana NHANES en el período 2011-2014 indican como también la prevalencia de enfermedad vascular aumenta con la edad tanto en hombres como en mujeres (Figura 1).
En conclusión, el principal grupo etario que soporta el grueso de la carga de enfermedad vascular es el sujeto senior. La siguiente pregunta es: ¿por qué sucede esto?. ¿Cuál o cuáles son los mecanismos implicados?.
La capacidad de mantenimiento de la reserva funcional y por tanto la capacidad de supervivencia depende de un fino equilibrio entre la intensidad de la lesión biológica y la capacidad de reparación de la misma. Con el paso de los años existe un incremento exponencial de la primera y un declinar gradual de la segunda, sin un claro patrón establecido.
La lesión puede afectar a distintas zonas celulares como el núcleo, el citoplasma o la membrana celular. Los agentes productores de la lesión suelen ser distintas especies de oxígeno altamente reactivas (radicales libres). Por tanto, el oxígeno, elemento generador de vida lo es también de la muerte.
Los radicales libres son capaces de modificar azúcares, lípidos y proteínas produciendo complejos lipídicos o glicoproteicos altamente dañinos para la célula. La mitocondria, una organela del citoplasma celular, es la estructura donde reside la respiración celular y el lugar de mayor producción de radicales libres. Con la edad, el daño mitocondrial conduce a un descenso lineal de la capacidad de transformación de la energía (disminución de la eficiencia energética), hecho que a nivel del organismo se manifiesta como un descenso exponencial de la máxima captación de oxígeno (VO2 max).
La lesión que acompaña al proceso de envejecimiento afecta a multitud de tipos celulares. En el sistema cardiovascular puede acontecer en células con capacidad mitótica que forman parte de los vasos sanguíneos (fibroblasto, célula endotelial) donde el daño puede transmitirse a la descendencia o provocar la muerte celular por necrosis o apoptosis (muerte celular programada). En estas células mitóticas, existe un límite fijo de duplicación, que inicialmente se describió “in vitro” para el fibroblasto de embrión humano, y que ronda las 50-60 duplicaciones (límite de Hayflick). Una vez alcanzado este límite, en un tiempo cronológico variable, cesa la capacidad de división celular, lo que no necesariamente implica la muerte celular.
A este proceso se le denomina "senescencia replicativa" y sólo eluden su acción las células postmitóticas, las pertenecientes a la línea germinal, las tumorales y más dudosamente algunas células madre o “stem cell”, quienes parecen tener una capacidad replicativa mayor, aunque no ilimitada. El mejor conocimiento de la causa de este proceso, el acortamiento telomérico, y la posibilidad de intervenir sobre éste, la introducción de la enzima telomerasa en el núcleo celular, abre nuevos caminos terapéuticos para el control de los trastornos proliferativos, entre los que se encuentran la ateroesclerosis y las neoplasias. Ambos trastornos responden del 70% de la discapacidad y muerte producida en los sujetos senior pertenecientes a los países desarrollados.
Por otra parte, este daño también afecta a las células especializadas sin capacidad de división, como son los miocitos que conforman la capa media del corazón (miocardio), o las neuronas que inervan a dicho músculo.
En definitiva, la pérdida de miocitos cardíacos por apoptosis, con una tasa baja de regeneración por fatiga de las “stem cells”, ligado al acúmulo de células senescentes provoca los cambios morfológicos y funcionales atribuidos al proceso biológico de envejecimiento primario o “per se” Tabla 4.
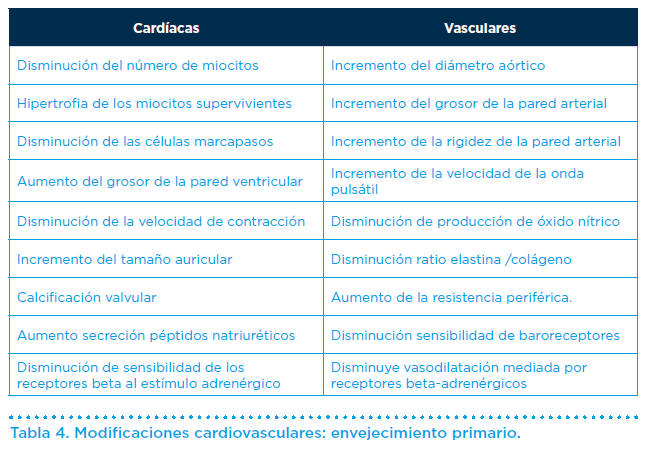
Los principales parámetros cardíacos a valorar son los siguientes (Figura 2):
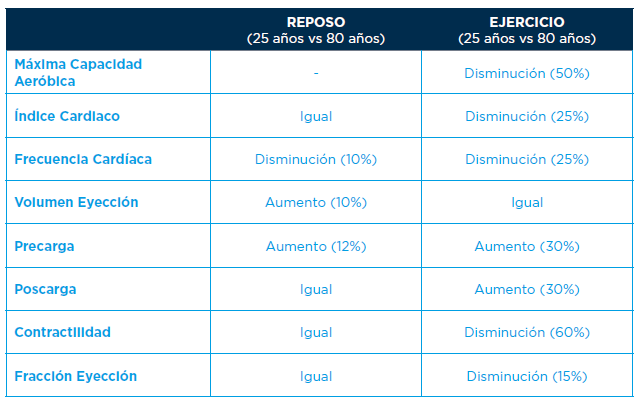
El conjunto de estas modificaciones edaddependientes, extensibles a toda la población que envejece (fenómeno universal), ofrecen un sustrato biológico de incremento de riesgo cardiovascular que es acelerado por la adición de otros trastornos crónicos, no universales, sino ivos y particulares de una parte o fracción poblacional (envejecimiento secundario), como la Hipertensión Arterial o la Diabetes Mellitus. Trastornos que también han demostrado una potenciación del riesgo vascular, pero que, a diferencia del envejecimiento primario, son susceptibles de intervención y por tanto de mejora y control.
La enfermedad vascular, entendiendo por tal la combinación de Cardiopatía Isquémica (CI) y Enfermedad Cerebrovascular (ECV), constituye la primera causa de muerte y la segunda causa de discapacidad, en la población mayor de los países desarrollados. Este es la razón fundamental que sustenta la búsqueda de medidas dirigidas a su prevención.
Clásicamente, la prevención de una enfermedad distingue tres niveles:
La prevención primaria tiene por objeto, en ambas enfermedades, reducir la incidencia de enfermedad, a través del conocimiento y control de los principales factores de riesgo que inducen su aparición. El problema de la enfermedad vascular, a diferencia de la enfermedad oncológica, donde la progresión de la enfermedad es más gradual es que, a menudo y sin previo aviso, la aparición (incidencia) de enfermedad vascular significa la presencia de muerte súbita, de mortalidad prematura o de discapacidad de intensidad variable.
Este hecho se debe en gran parte a la fisiopatología de la lesión ateroesclerótica, cuya evolución hacia la estenosis severa de un determinado lecho vascular, el más estudiado, el lecho coronario (síndrome coronario agudo), no discurre de forma progresiva y gradual en el tiempo, sino que es dependiente de la
menor o mayor tendencia de la placa ateroesclerótica hacia la inestabilidad y consecuente rotura y oclusión vascular, independientemente del grado de estenosis vascular previamente alcanzado.
Es por ello por lo que, en el terreno vascular, la prevención secundaria alude a las medidas a adoptar una vez sucedido el episodio vascular (cuando ya es demasiado tarde) y no cuando la enfermedad se encuentra todavía en un estadio pre-sintomático susceptible de detección y tratamiento. La ausencia de una prueba de cribado o “screening” útil en la detección de enfermedad vascular, obliga a indagar en el conocimiento de los factores predictores más fiables de oclusión vascular cuando la enfermedad se encuentra en fase subclínica, para de esta forma, establecer distintas categorías de riesgo, adecuando la intensidad de la intervención a la magnitud del riesgo vascular de cada sujeto.
A la espera de que este camino fructifique, las posibilidades de estimación del riesgo vascular se han centrado, tradicionalmente, en el estudio individual de un determinado factor de riesgo (ej: malnutrición, inactividad física, tabaquismo, hipertensión arterial, diabetes mellitus, hipercolesterolemia, obesidad etc.) y más recientemente en la valoración conjunta y global de todos ellos.
A este respecto, la edad es el factor de riesgo más importante para el desarrollo de enfermedad vascular y para la aparición de sus manifestaciones agudas. Es por ello, que, a partir de los 75 años, toda la población puede ser considerada de alto riesgo vascular.
Este hecho ligado al ya mencionado de ausencia de una prueba de cribado útil, obligan en la práctica clínica a una aproximación individualizada, que debe incluir el conocimiento de la comorbilidad, fragilidad, discapacidad y expectativa de vida del individuo; el riesgo absoluto, relativo y atribuible que confiere un determinado factor de riesgo sobre la discapacidad y la mortalidad en esta población, y sobre todo, a conocer las posibilidades terapéuticas de control del factor de riesgo en cuestión, el tiempo que debe transcurrir entre el control del factor de riesgo y la aparición del beneficio, la tasa de abandono terapéutico, y el tiempo de equiparación de riesgos una vez abandonado el tratamiento.
Esta aproximación individualizada constituye la denominada Valoración Geriátrica Integral (VGI).
La VGI es la herramienta básica que permite una evaluación médica completa del sujeto senior. Esta evaluación será más necesaria en todas aquellas personas mayores que realicen cualquier tipo de actividad física que cumpla la definición de ejercicio físico o deporte:
La VGI abarca dos elementos principales: la Valoración Clínica (VC) y la Valoración Funcional (VF).
A) La anamnesis incluye los siguientes apartados:
B) La exploración física debe dirigirse de forma muy especial a evaluar los siguientes aspectos:
C) Las exploraciones complementarias pueden ser necesarias según las enfermedades previas del individuo o según los hallazgos de la exploración física practicada.
• Electrocardiograma (ECG): para valoración del ritmo cardiaco, presencia de bloqueos cardiacos, o de signos de isquemia aguda o crónica.
• Ecocardiograma: para valoración de valvulopatías, disfunción ventricular sistólica o diastólica,
miocardiopatías, etc.
• Ergometría o prueba de esfuerzo: se utiliza para determinar la existencia de alguna alteración de la respuesta del organismo al esfuerzo y es una forma de medir la capacidad aeróbica funcional.Permite calcular el valor máximo de consumo de oxígeno y la frecuencia cardiaca máxima con la que se desarrolla un determinado esfuerzo.
• Espirometría: para valorar restricción/obstrucción al flujo aéreo.
• Gasometría arterial: en casos muy seleccionados.
Consta de la evaluación de las Actividades Básicas de la Vida Diaria (ABVD), de las Actividades Instrumentales de la Vida Diaria (AIVD), de las funciones cognitiva, afectiva, social, del rendimiento físico y del riesgo de caídas (Tabla 6).
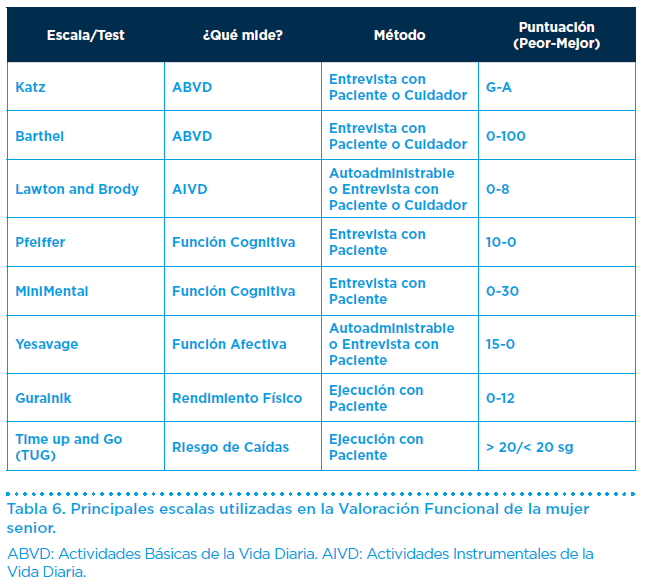
En la persona mayor, la capacidad funcional es un elemento nuclear a evaluar, debido a su triple condición de ser un método diagnóstico (la disminución de la función siempre traduce un trastorno subyacente a evaluar), un marcador pronóstico (su mayor o menor nivel predice la mayor o menor probabilidad de hospitalización, discapacidad, mortalidad y calidad de vida futura) y un objetivo terapéutico (la finalidad del plan de tratamiento es la restauración o maximización funcional).
A) ABVD y AIVD.
Las ABVD son las tareas relacionadas con el autocuidado. Son las primeras, cuya capacidad de autonomía se adquiere con el crecimiento, y las últimas, cuya capacidad de autonomía se pierde con el envejecimiento. Entre ellas se encuentran el comer, el arreglarse, el bañarse, el pasar de la cama a la silla, el usar el retrete y el control de los esfínteres.
Las AIVD se adquieren posteriormente y anteceden su pérdida a las ABVD. Son las tareas relacionada con la autonomía personal en el ámbito de la comunidad.Entre ellas se encuentran el preparar la comida, el realizar tareas domésticas, el tomar la medicación, el hacer recados, el administrar el dinero, el usar el teléfono y el usar transporte público. Estas tareas son más dependientes de una correcta función cognitiva y afectiva que las anteriores.
B) Función cognitiva y afectiva.
Para la ejecución de un programa de ejercicio físico es muy importante valorar la situación mental y emocional del paciente, puesto que el deterioro cognitivo o la alteración del estado de ánimo pueden dificultar la compresión del programa o la adhesión al mismo. Las escalas más comúnmente utilizadas para este fin son el test de Pfeiffer o el test Minimental (función cognitiva) y el test de Yesavage (función afectiva).
Los test son un método de detección de intensidad de anormalidad funcional que obligan a una búsqueda activa de la causa o causas que originan dicha anormalidad.
C) Valoración del rendimiento físico.
El test de Guralnik o Short Physical Performance Battery (SPPB) se trata de una batería reducida de pruebas de ejecución para la valoración del rendimiento físico. Se administra antes de comenzar la actividad física para determinar el nivel de capacidad funcional y el programa de ejercicios más adecuado. Posteriormente al tiempo de duración del programa, este test se administra nuevamente, con el fin de objetivar las mejoras y planificar el progreso.
El test consta de tres partes:

La valoración final se obtiene de la suma de las tres partes.
Según la puntuación obtenida podremos clasificar a la persona como:
En función de esta puntuación se determinará el tipo de programa de ejercicio físico más específico
D) Valoración del riesgo de caídas.
El riesgo de caídas se considera alto si concurren una o más de las siguientes condiciones:
La prescripción de ejercicio físico de realizarse de forma individualizada tras la realización de la VGI y en función de tres elementos básicos: la actividad habitual, la comorbilidad y la situación funcional global. No se debe olvidar, que para incrementar la adherencia, es conveniente adaptar el programa a los objetivos previamente consensuados con la persona, objetivos que respondan a la demanda real de sus necesidades y expectativas. En los capítulos 14 y 15 se hace visible los ejercicios de estiramiento y tonificación muscular.
Un programa de ejercicio físico en la etapa senior debe dirigirse simultáneamente a mejorar de forma progresiva cuatro atributos básicos: la capacidad de resistencia aeróbica, la fuerza y potencia muscular, la flexibilidad (movilidad articular) y el equilibrio (ejercicio multicomponente).
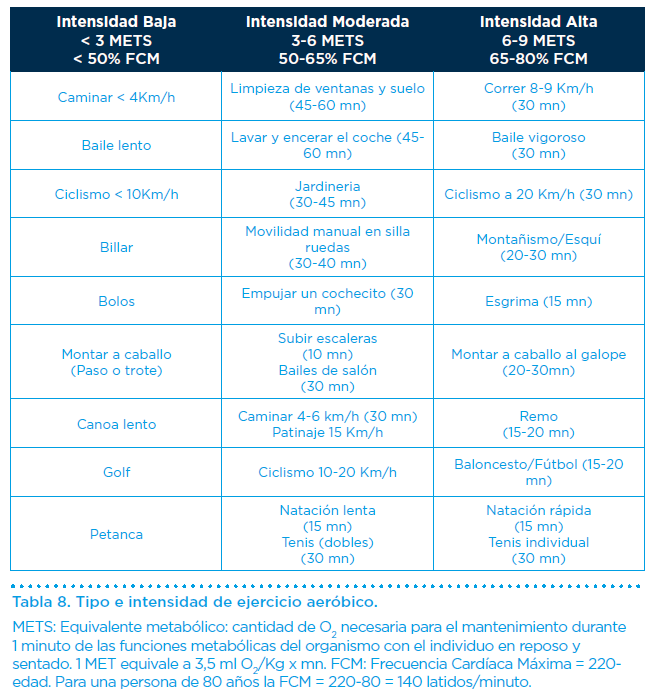
El ejercicio aeróbico aeróbico necesita de la presencia de oxígeno para su realización. Se trata de ejercicio de intensidad moderada pero de duración extensa. Suele recomendarse 150 minutos semanales, repartidos en sesiones de 30 minutos por día durante 5 días a la semana.
Se puede comenzar con 10 minutos e ir incrementando la duración de 10 en 10 minutos cada 2 semanas. Ejemplos de ejercicios aeróbicos de distinta intensidad se describen en la Tabla 8. Estos ejercicios y sus intensidades se pueden alternar para disminuir la monotonía. Realizar ejercicios variados ayuda a reducir el riesgo de lesiones por uso excesivo de la misma articulación.
El ejercicio de fuerza y potencia se basa en cuatro principios básicos: el principio de sobrecarga (un estímulo produce un grado de adaptación muscular), de progresión (el incremento del estímulo intensifica la adaptación), de especificidad (diferentes estímulos para los distintos músculos) y de desentrenamiento (el cese del estímulo revierte la adaptación muscular alcanzada). Este tipo de ejercicio se recomienda al
menos 2 días no consecutivos por semana con 8-10 ejercicios que incluyan la mayor parte de los grupos musculares (brazo, hombros, tórax, abdomen, espalda, caderas y piernas). Se pueden realizar con pesas (comenzando con 500 gramos o 1 Kg) o con cinta elástica.
El ejercicio de equilibrio está especialmente indicado para aquellas personas que tienen riesgo alto de caídas. Se recomienda realizarlo al menos 3 días por semana.
Ejemplos sencillos son caminar de puntillas, de talones, o poniendo un pie delante del otro. El Tai-Chi y ciertas formas de baile son modalidades elaboradas de este tipo de ejercicio.
El ejercicio de flexibilidad: minimiza el riesgo de lesión muscular y facilita la mejora de actividades de la vida diaria como abrocharse los zapatos, ponerse calcetines o medias y alcanzar objetos elevados. Consiste en realizar estiramientos de entre 10- 30 segundos de todos los grupos musculares con 3-4 repeticiones de cada ejercicio.Se recomienda su práctica al menos 2 días por semana durante un mínimo de 10 minutos. El “Pilates” tiene su fundamento en este tipo de ejercicio.
Para evitar lesiones, el ejercicio físico debe practicarse de forma paulatina, incluyendo una fase de calentamiento (5- 10 minutos) antes de comenzar el esfuerzo y una fase de enfriamiento o estiramiento (5-10 minutos) al finalizar el mismo. En este sentido, es muy conveniente, la orientación de un profesional cualificado.
La valoración funcional del rendimiento físico mediante el Test de Guralnik o Short Physical Performance Battery (SPPB) clasifica al sujeto senior en 4 grupos principales:
La estructura general de un programa de ejercicio físico multicomponente en la persona senior, debe constar de dos partes principales: una parte libre, sujeta a la actividad habitual o recreativa de la persona y una parte estructurada que complemente las carencias o suplemente las virtudes de la anterior.
La parte estructurada consta de 3 fases principales:
La fase de esfuerzo o entrenamiento consta a su vez de las siguientes características:
El contenido de cada una de estas características de la fase de entrenamiento en la persona senior autónoma, pre-frágil, frágil o con discapacidad, es un campo de investigación novedoso y, en consecuencia, sujeto a las limitaciones del conocimiento actual. En este sentido, el proyecto Vivifrail (www.vivifrail.com) promovido recientemente por la Unión Europea y desarrollado por prestigiosos grupos de investigación pertenecientes a hospitales y universidades europeas, con amplia representación española, es un intento de profundizar en la mejor estructura y desarrollo de los programas de ejercicio físico en los distintos grupos funcionales de mayores. El lector puede introducirse en la página web arriba señalada para ampliar, de forma muy práctica, la información específica a tal respecto.
En el siglo V (a C), Hipócrates y Platón describieron los efectos beneficiosos de la actividad física sobre el estado de salud y la longevidad. Pero no es hasta mitad del siglo XX, cuando se demuestra la relación inversa entre el incremento del ejercicio físico y la disminución de la mortalidad por enfermedad cardiovascular, principal grupo causal de muerte en la etapa senior. En esta etapa, limitaciones funcionales que se consideran como “normales” son en realidad consecuencia de la inactividad, y pueden ser evitadas o pospuestas con la realización de ejercicio físico de forma regular. Es importante tener siempre presente, que cualquier actividad física, por pequeña que sea es mejor que estar inactiva todo el día.
La realización de ejercicio físico multicomponente, promueve un beneficio tanto global de nuestro organismo, como particular desde el punto de vista físico, cognitivo, afectivo y social. Una actividad física moderada reduce el riesgo de limitación funcional y discapacidad física en un 30-50% en ambos sexos, y el riesgo de dependencia funcional en las ABVD en un 47% en los hombres y en un 62% en las mujeres. Asimismo, reduce el riesgo de padecer síndrome demencia en un 30%, depresión en un 41% y caídas en un 25%.
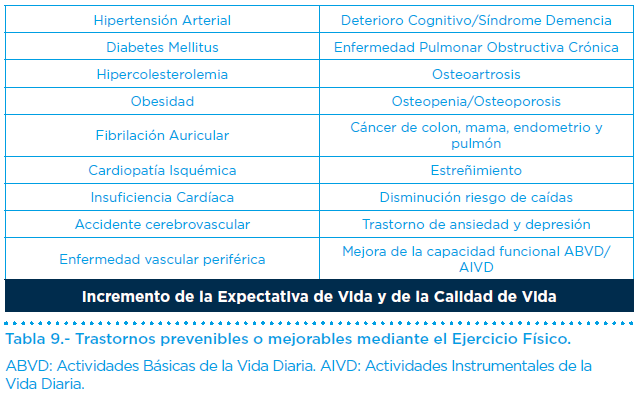
Múltiples estudios demuestran que el ejercicio físico, iniciado en la edad senior, es efectivo para la prevención o posposición y tratamiento de otros numerosos trastornos o enfermedades (Tabla 9). La abrumadora evidencia científica sobre el beneficio del ejercicio físico en la persona mayor, obliga a preguntarse si es una actitud ética la ausencia de su prescripción.
En nuestro país, el beneficio poblacional de la promoción de ejercicio físico en la edad senior es potencialmente muy importante. Datos de la
Encuesta Nacional de Salud (ENS) 2011-2012 revelan que en el grupo de 65-74 años, un 48% de las mujeres y un 35% de los hombres no realizan ejercicio físico de forma habitual. Estas cifras se elevan progresivamente con la edad. Así, en el grupo de 75-84 años, la prevalencia de inactividad física es de un 60% para la mujer y de un 55% para el hombre, prevalencia que asciende en el grupo > 85 años a un 80% y 75% respectivamente.
A pesar de que los beneficios obtenidos superan claramente los efectos secundarios, el ejercicio físico no está exento de riesgos. Riesgos, que aunque de frecuencia baja, se minimizan aún más con la evaluación médica previa, con la adherencia a las indicaciones y contraindicaciones precisadas por el profesional sanitario y con el inicio de un programa lento, progresivo, moderado e individualizado a la capacidad fisiológica y funcional de cada persona. Asimismo, el conocimiento por parte de la persona senior de los síntomas de alarma para cesar la actividad física, es de suma importancia. Entre ellos se encuentran la sensación de falta de aire (disnea), el dolor u opresión en el pecho (dolor precordial), las palpitaciones, la sensación de mareo o la pérdida de conciencia, el dolor muscular o articular moderado/intenso, el color azul en la piel de los labios o debajo de las uñas (cianosis), la confusión mental, las náuseas o los vómitos y la presencia de una piel pálida,húmeda o fría.
Los riesgos derivados de la actividad física obedecen a dos tipos fundamentales: cardiovasculares y osteomusculares.
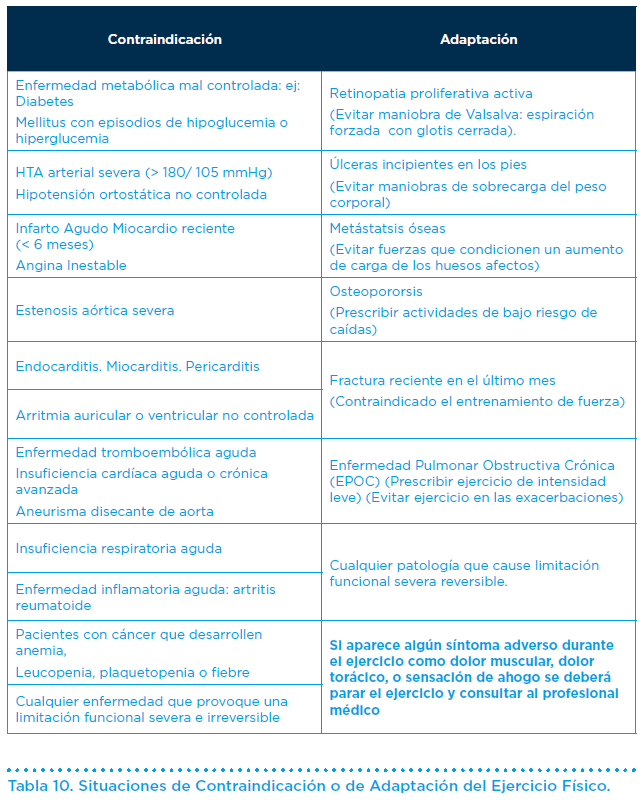
Las situaciones donde el ejercicio físico está contraindicado o debe ser adaptado al estado de salud del sujeto senior son las siguientes: (Tabla 10).
La cardiopatía isquémica es la enfermedad más común del corazón y el ejercicio físico ha demostrado ser una buena medida de prevencióntanto a nivel primario como secundario. Por este motivo se prescribe ejercicio físico como prevención y rehabilitación cardiovascular, consiguiendo mejorar calidad de vida, morbilidad, discapacidad y mortalidad en pacientes con enfermedad coronaria.
Las recomendaciones generales a la hora de realizar ejercicio para personas mayores con cardiopatía isquémica estable son:
Las recomendaciones particulares para atletas que participan en competiciones y tienen enfermedad coronaria aterosclerótica son las propuestas por la
AHA/ACC (American Heart Association y American College of Cardiology). Estas recomendaciones están basadas en estudios en población adulta joven, lo que limita su aplicación a población senior, aunque pueden ser orientativas:
a. Al menos 3 meses tras un infarto agudo de miocardio o procedimiento de revascularización coronaria.
b. Si tienen frecuencia cardiaca elevada o agravamiento de síntomas de isquemia miocárdica.
c. Si existen síntomas y evidencia objetiva de espasmo coronario.
La Estenosis Aórtica (EA) es la valvulopatía más frecuente en personas mayores, y la que más morbilidad, discapacidad y mortalidad produce. Además de los síntomas típicos que provoca (disnea, dolor torácico, síncope) también influye en la capacidad de realizar las actividades de la vida diaria. El tratamiento de la estenosis aórtica severa es quirúrgico.
En una reciente revisión sistemática se ha demostrado el beneficio de la rehabilitación cardiaca en pacientes operados de EA, logrando una mayor capacidad máxima de ejercicio, independencia funcional y calidad de vida. Los programas de ejercicio deben comenzarse precozmente tras la cirugía. Éstos suelen ser de una duración entre dos o tres semanas con supervisión de fisioterapeuta y médico, para posteriormente continuar de manera autónoma.
Aunque no están completamente definidos y pueden variar según las diferentes escuelas, un ejemplo puede ser comenzar con sesiones de ejercicio aeróbico y de resistencia durante 10 minutos, incrementando progresivamente de 5 en 5 minutos hasta alcanzar 30 minutos por sesión. No se debe exceder la intensidad del 70 % de la frecuencia cardiaca máxima.
La relación entre la incidencia de FA y el nivel de intensidad del ejercicio físico es compleja y parece representar un gráfico en forma de U. Es decir, tanto a intensidad baja o nulo ejercicio como a intensidad alta de ejercicio, se observa una mayor incidencia de FA. Sin embargo, con la realización de ejercicio de intensidad
moderada se observa la menor incidencia. Por este motivo, aún no están bien definidas las recomendaciones sobre la práctica de ejercicio a realizar en estos pacientes. De forma orientativa, se aconseja la realización de 3 – 4 horas semanales de ejercicio aeróbico (caminar, montar en bici, bailar, etc., a intensidad por debajo del umbral aeróbico).
Las características de los individuos con mayor riesgo de desarrollar fibrilación auricular inducida por el ejercicio son:
Las recomendaciones de la AHA/ACC para atletas con fibrilación auricular que participan competiciones son:
La insuficiencia cardiaca (IC) es una patología típicamente geriátrica. Acontece fundamentalmente en ancianos, incrementando su prevalencia con la edad. Es el primer motivo de ingreso hospitalario en los servicios de geriatría. El 88 % de las muertes y el 75 % de los ingresos por IC ocurren en sujetos mayores de 65 años. Afecta a la calidad de vida, a la mortalidad, y, cómo no, a la situación funcional del paciente. Lo más frecuente es que ocurra con función sistólica preservada.
Como en muchas otras patologías, faltan estudios en personas mayores, sobre todo en mujeres y en pacientes con función sistólica preservada.
Por ejemplo, en el trabajo más conocido y citado de los últimos años, el HFACTION, los participantes tenían una edad media de 59 años. Todos tenían disfunción sistólica y menos de un 30 % eran mujeres. Sólo el 20% de los pacientes incluidos tenían más de 70 años. Pero aún con esas limitaciones, los resultados sobre la utilidad del ejercicio aeróbico en ancianos no desmerecen de los conseguidos en adultos.
Por ejemplo, se ha demostrado que el pico de V02 puede incrementarse en ancianos sanos sedentarios entre un 10% y un 25% tras realizar un programa de ejercicio, incluso hasta los 90 años.
Hay varios tipos de ejercicio que deben realizarse conjuntamente para conseguir mejores beneficios:
En pacientes mayores con IC con función sistólica deprimida (< 50%) se ha demostrado (aunque no en todos los trabajos publicados), la mejoría en el V02, en la distancia al caminar durante 6 minutos y en la calidad de vida. También disminuye el riesgo de hospitalización y hay resultados discordantes respecto al beneficio en la mortalidad. Es por ello que en la Guía de la Práctica Clínica Europea para el diagnóstico y tratamiento de la IC se recomienda hacer ejercicio con un nivel de evidencia máximo (I-A).
En la IC con función sistólica preservada -recordemos que la más prevalente en el anciano-, los estudios que incluyen sujetos > 65 años demuestran que el ejercicio produce un beneficio en la calidad de vida, la distancia al caminar 6 minutos, la resistencia anaeróbica y en el pico de V02 máximo. Es cierto también que aún no se ha demostrado su efecto beneficioso sobre la mortalidad, la hospitalización o el coste-utilidad, por lo que esperemos que futuros estudios aclaren estas incógnitas.
¿Es posible realizarlos en ancianos con IC? Parece que si, y es lógico que así sea, ya que la insuficiencia cardiaca es una enfermedad consuntiva que se asocia a una pérdida de masa muscular. El ejercicio de resistencia mejora dicha capacidad, si bien es cierto que los estudios publicados son poco concluyentes ya que tienen un número de participantes bajo.
Tai-Chi
El Tai Chi, ancestral forma de ejercicio proveniente de China, consiste en un conjunto de movimientos lentos, acompasados y fluidos que abarcan varias regiones musculares y tienen efecto sobre la fuerza, el equilibrio, la concentración, la relajación y el control de la respiración. Ha demostrado su utilidad en la población general, pero también en pacientes con patologías específicas como el cáncer, la artrosis o la IC. Mejora la deambulación (medida en distancia recorrida en 6 minutos), la masa muscular, la calidad de vida, el dolor, la flexibilidad y los valores de tensión arterial.
En general, los beneficios del ejercicio que acabamos de describir se pueden aplicar a aquellos pacientes con IC crónica estable (aquélla que no ha presentado reagudización en las últimas 6 semanas) y en estadio leve o moderado (disnea de moderado o pequeño esfuerzo). Parece también de sentido común poder indicarlo en pacientes con estadio muy leve (disnea de gran esfuerzo), aunque en la mayoría de los trabajos publicados no están incluidos sujetos de estas características. Hacer recomendaciones en ancianos con IC más avanzada (disnea en reposo) parece muy aventurado por la poca información disponible.
Tampoco tenemos muchos datos en los ancianos frágiles, o en aquéllos con comorbilidad o con un ingreso reciente por IC. El estudio RHAB-HF pretende dar respuesta a ese tipo de pacientes. No hay aún resultados, pero la prueba piloto realizada, eso si, sin poder estadístico, augura efectos esperanzadores.
No hay un consenso mundial en cómo realizar la rehabilitación cardiaca. Sólo en el Reino Unido hay más de 400 programas diferentes registrados. Estas
diferencias se exacerban entre las diferentes guías de los distintos países y continentes. Todas están de acuerdo en realizar ejercicio aeróbico, comenzando con intensidad leve e ir ascendiendo hasta la moderada. Hay menos consenso e intentar alcanzar una actividad muy enérgica, que además debería estar monitorizada. Parece sensato pensar que los pacientes ancianos no deben alcanzar una actividad demasiado intensa.
Tampoco las guías son coincidentes en la necesidad de realizar ejercicios de resistencia muy vigorosos.
Las guías americanas son las más favorables a ellos, pero otras, como las de Francia, Reino Unido, Japón o Australia, consideran que con alcanzar una intensidad leve-moderada es suficiente.
A continuación se propone una tabla de ejercicio general:
Aunque todo lo que acabamos de explicar está enfocado en la patología cardiaca, es prácticamente imposible encontrar un anciano que tenga una sola enfermedad. Si tiene insuficiencia cardiaca, lo lógico es que se asocie a otras patologías cardiovasculares como obesidad, hipertensión, diabetes o dislipemia. Y con otras no relacionadas con el corazón como por ejemplo la artrosis, osteoporosis o depresión. O con algún síndrome geriátrico como la incontinencia o el riesgo de caídas.
No tratamos la IC, tratamos a un paciente con insuficiencia cardiaca, que tiene otras
El Hospital Universitario Sanitas La Zarzuela fue el primer hospital privado de España en obtener la acreditación y vuelve a superar la evaluación con ...
Nace para responder a la necesidad de atender a afecciones cada vez más complejas con una visión multidisciplinar