
La práctica del ejercicio o del deporte al aire libre, exponen a la piel a una serie de posibles peligros y agresiones, derivadas de los elementos ambientales, tales como el frio, el calor, el viento, el salitre marino, la humedad o, en sentido inverso, la excesiva sequedad entre otros.
La piel del ser humano como cualquier otro tejido, experimenta de forma natural, a lo largo de su existencia, una serie de procesos involutivos en función del paso del tiempo (envejecimiento), que le conducen de una forma progresiva a la pérdida de vitalidad (adelgazamiento, menor elasticidad, aparición de arrugas y manchas, etc.) lo que en general se conoce con el nombre de “piel senil”.
En este proceso de deterioro fisiológico natural, van a influir en mayor o menor medida diversas causas: como el tipo de piel de cada persona, el cuidado que de ella se ha hecho a lo largo de la vida, las posibles dolencias o enfermedades sufridas que puedan haber dejado síntomas o secuelas cutáneas, pero sobre todo, por la acción de desgaste producida en zonas descubiertas a la exposición de los distintos elementos naturales referidos, o bien por agresiones mecánicas externas, ya sean físicas o químicas y, especialmente y muy por encima de cualquier otro factor, las debidas a la radiación solar soportada por la piel a lo largo de la vida sin la suficiente protección.
Toda esta degeneración cutánea puede estar favorecida o incrementada, en función de ciertos factores genéticos o inmunitarios de carácter personal, igual que puede suceder en cualquier otro órgano o sistema, pudiendo llegar en último extremo, a producir una lesión maligna de tipo oncológico, que son los distintos tipos de cánceres de piel conocidos.
Se ha comprobado que la acción sumatoria, habitual de agresiones sobre la piel, por pequeñas que sean, mantenidas a lo largo del tiempo, determinan las consecuencias citadas. Podríamos decir: “Que la piel tiene muy buena memoria, y es vengativa….” Si no la hemos protegido y cuidado, adecuadamente, en el último tercio de nuestra vida nos pasará la factura.
Y es en la práctica de ciertos deportes por sus especiales circunstancias, donde ese peligro de deterioro y agresión será más manifiesto y evidente.
Como resumen podríamos sintetizar las principales causas favorecedoras de la aparición del cáncer de piel en:
En todos estos factores tiene una capital importancia la forma de vida y las actividades practicadas en contacto con la Naturaleza y por tanto sometidos a la acción externa de los elementos ya mencionados y que, al referimos específicamente al Deporte, veremos qué dentro de éstos, los hay que incrementan su coeficiente de riesgo, tales como son:
temperatura, es el auténtico “Astro rey” del sistema al que da nombre.
Las repetidas explosiones termonucleares que experimenta continuamente, es lo que produce la energía que, transformada en forma de calor y luz, se difunde y se transmite por todo el Universo.
En nuestro planeta, todos los procesos orgánicos e inorgánicos dependen de la acción del sol: La temperatura ambiental, la fotosíntesis de la clorofila de las plantas, el flujo de las mareas, el deshielo de los polos, etc. Todo ello es vital para nuestra existencia, proporcionándonos luz y calor e interviniendo en nuestro organismo como mediador en la síntesis de la vitamina D, siendo el estímulo básico de producción del pigmento (melanina) en nuestra piel, que es el que determina el mayor o menor grado y tono de color de la piel.
En la actualidad, el efecto de la continua y progresiva contaminación ambiental, unida a otras distintas causas, está produciendo una disminución atmosférica de la capa de ozono, barrera que situada a 25 km. de altura de la superficie terrestre, constituye el auténtico filtro protector frente a las radiaciones nocivas del espectro solar. La aparición de “esas zonas” de falta o disminución de ozono es más patente en el llamado “gran agujero de ozono antártico” o en el continente australiano, en donde se ha observado una relación lineal entre la disminución de la citada coraza de protección química atmosférica y la morbilidad del cáncer de piel, que ha triplicado allí en los últimos años las cifras de cánceres de piel en general y de melanomas en particular.
A todo ello se une una moda en cuanto a la desmedida afición a tomar el sol en forma de bronceado por motivos estéticos, que es la que está produciendo graves problemas de salud, especialmente por el aumento de los efectos cancerígenos de dichas radiaciones sobre la piel.
A los ya mencionados efectos metabólicos beneficiosos de la absorción de calcio, síntesis de vitamina D, prevención del raquitismo, etc. el sol también ejerce acciones favorables sobre ciertos procesos o patologías específicamente cutáneas, como son el acné, la atopia, el vitíligo o la psoriasis.
Es sol, por tanto, es el elemento fundamental en el proceso del bronceado cutáneo mediante la estimulación de los melanocitos que, a su vez producen el pigmento de la piel, la melanina que, independientemente de posibles modas o criterios estéticos, representa una forma fisiológica de autoprotección y defensa primaria de la piel frente a la radiación solar.
La afición y la moda de broncear la piel es tan grande actualmente, que cuando ello no es posible de forma natural, se recurre al concurso de la tecnología, mediante unos aparatos de irradiación ultravioleta, que al menos desde el punto de vista estético producen en la piel unos efectos de oscurecimiento análogos al de los rayos del sol.
No obstante y como es habitual cuando se actúa con falta de medida y equilibrio, el afán exagerado de exponerse al sol sin la debida protección, está dando lugar a un grave riesgo para la salud, ya que las estructuras cutáneas sufren inicialmente una degradación del colágeno y de los fibroblastos, elementos fundamentales en la hidratación y elasticidad de la piel, lo que le confiere un aspecto envejecido, con aparición prematura de arrugas, pigmentaciones o manchas, engrosamientos localizados o pérdida de volumen y espesor, deshidratación en suma que la hace más vulnerable a roces o acciones mecánicas y, sumado a estos síntomas degenerativos indeseables, cabría citar el efecto más conocido, habitual y precoz, el eritema y la quemadura solar, (Imagen 4). A ello se podrían añadir los posibles efectos de fotosensibilización o alergias solares y, por último, la mencionada aparición del temido cáncer cutáneo.
Deberíamos considerar al sol como una continua fuente de vida y un aliado de la salud y no como un enemigo. No obstante, la exposición incontrolada, sin protección y desconociendo sus riesgos y posibles consecuencias negativas producen, en ocasiones, una serie de efectos indeseables, que se ven incrementados por una serie de posibles factores particularmente influyentes como son:
Es susceptible de dividirse en espectros o franjas de emisión que se establecen en función de sus distintas frecuencias de onda.
Podríamos decir que existe una radiación calórica, otra de luz visible y por último la llamada luz ultravioleta.
La conocida como “luz visible” representa un 50% del espectro total, la radiación Infrarroja el 40 % y los Rayos Ultravioletas constituye el 10% restante.
La Luz Ultravioleta (UV), cuyo espectro abarca desde los 100 a los 400 nm (Nanómetros). La Luz Visible (LV), se encuentra entre los 400 y los 800 nm, y finalmente la Luz Infrarroja (IF) que se sitúa a partir de los 800 nm. (Imagen 6).
El auténtico componente de riesgo para nuestra piel se encuentra en los límites de la radiación ultravioleta (UV), que a su vez podemos descomponer en tres fracciones o zonas:
Produce aumento de grosor de la capa más superficial de la piel (hiperqueratosis) y vasodilatación de los capilares sanguíneos de la dermis.
Es la causante de la típica quemadura solar de mayor o menor intensidad.
Actúa en el bronceado de larga duración (Mediante la estimulación y síntesis de la melanina).
Y también de la formación de vitamina D.
Su máxima acción pigmentadora se sitúa con efecto acumulativo entre los 300 y 320 nm. Es la causante del eritema (enrojecimiento de la piel), fase previa a la quemadura solar, apareciendo con un máximo de intensidad entre las 36 y 48 horas posteriores a la exposición.
Favorece la típica sequedad de la piel deshidratada, la ulterior pérdida de elasticidad y a largo plazo al envejecimiento cutáneo. No traspasa el vidrio de las ventanas.
A dosis bajas de irradiación no produce quemaduras ni tampoco pigmentación.
Su efecto pigmentador o bronceador es muy rápido, pero sin producir más melanina, sólo favorece la oxidación de la ya existente y, por tanto, esta pigmentación es efímera, si no se repiten las exposiciones, se pierde el color en pocos días.
A dosis altas penetra profundamente en la piel y en asociación con la radiación UVB incrementa las quemaduras y puede dar lugar a graves trastornos cutáneos.
Es la causante de los efectos perjudiciales a largo plazo, como el envejecimiento cutáneo y el riesgo de padecer cáncer de piel, incluyendo en este último apartado el temido Melanoma.
Interviene de forma activa en reacciones de tipo foto alérgica y foto tóxica en una posible asociación con ciertos fármacos.
El cambio más evidente que se observa en la superficie corporal por efecto de las radiaciones ultravioletas es a corto plazo, el oscurecimiento de su coloración. Este cambio se produce por el aumento de la producción de un pigmento, la melanina, que es producida por unas células especiales ubicadas en nuestra piel, los melanocitos.
Al incidir la radiación solar sobre la piel, inicialmente se produce en ésta una vasodilatación de los capilares sanguíneos más superficiales, lo cual se evidencia por un enrojecimiento generalizado de la zona expuesta. Se llama a este periodo fase de eritema. Si la exposición persiste, aparecen una serie de pequeñas vesículas que, al confluir, forman auténticas ampollas llenas de contenido líquido, pudiendo producir posteriormente el despegamiento de la capa más externa de la epidermis, dando lugar con ello a la fase final de quemadura solar.
Todo este proceso no sucede de la misma forma, ni a la misma velocidad en todas las personas, dado que existen distintos tipos de piel, que en función de su riqueza melánica irían desde los individuos albinos (sin ningún tipo de pigmento) hasta las personas de piel negra. Excluyendo estos dos tipos extremos, podemos diferenciar cuatro fototipos o clases de piel distintas: I, II, III, IV. Cuya descripción y características haremos más adelante.
Para poder aconsejar, de forma correcta, el tipo de filtro de protección solar que debe utilizarse para minimizar los efectos nocivos de la radiación solar sobre la piel, lo primero que hay que establecer, es cuál será el patrón de la dosis de energía mínima de irradiación solar, a partir del que se inician los efectos nocivos, en esa (DEM).
Sobre ella va a influir la característica de la propia radiación, dependiendo de la energía de la misma:
Se expresa con este nombre el índice que indica la capacidad protectora de un filtro frente a los efectos negativos de la radiación solar sobre la piel.
Este índice nos permite conocer el tiempo máximo que podemos permanecer expuestos a la radiación solar sin peligro de sufrir una quemadura.
Cuanto más alto sea el (FPS) mayor será la duración (en tiempo) de dicha protección.
La fórmula que sintetizaría la relación entre el factor de protección con o sin filtro solar, se podría expresar así:
El (FPS), por tanto, sería un múltiplo del tiempo que una piel podría exponerse a la acción del sol sin llegar a producirse la fase de eritema.
De esta forma, en el caso de una exposición en que la dosis eritema se produjese a los diez minutos sin ningún tipo de filtro de protección, con un filtro de protección factor 10, esa piel podría estar expuesta al sol hasta 100 minutos.
Pueden ser Físicos o Químicos. Estos últimos absorben hasta un 86% de las radiaciones, comprendidas entre los 320 y los 200 nm. Ejercen una acción barrera sobre los (UVB), proceden de los compuestos Para-amino-benzoicos, Cinamatos y Salicilatos.
Los que actúan sobre las radiaciones (UVA), suelen ser las Benzofenonas y pueden ir acompañados de bálsamos rehidratantes, vaselinas, con ácidos grasos y linoleico. Todos ellos productos antioxidantes y regeneradores de los fibroblastos.
Los filtros Físicos o también conocidos como pantallas de protección total, bloquean las radiaciones comprendidas entre los 200 y los 700 nm, actúan de forma inmediata. En general, suelen tener mejor tolerancia que los químicos, si bien cosmetológicamente son mucho menos atractivos que aquellos por dar una serie de reflejos metálicos poco estéticos. Poseen la ventaja de no sufrir degradación por los rayos UVA, no son sensibilizantes desde el punto de vista alérgico, como ciertos químicos. Los más empleados son los compuestos derivados de óxido de titanio, selenio, aluminio y zinc.
Cualquier forma de presentación es válida: crema, emulsión o spray, siempre que el factor de protección sea el adecuado: no menos de (F-50+).
La enorme diversidad y competencia comercial existente en la actualidad en la oferta farmacológica de estos productos, ha producido un clima de cierta confusión entre los usuarios, las dos reglamentaciones oficiales de total garantía son: el OTC Pannel (Over the Counter), de la FDA de los Estados Unidos (USA) y el listado de la CEE. (Cosmetic Directive).
Podríamos decir que la piel “se defiende” de lo que considera una agresión como es la radiación solar, mediante dos respuestas: primero el oscurecimiento (bronceado) y en segundo lugar y, de forma paralela con el engrosamiento (hiperplasia), del tegumento.
No obstante, el efecto del “daño solar acumulado” a lo largo del tiempo, aparte de deteriorar estéticamente su aspecto (envejecimiento), puede producir alteraciones en el ADN celular y la subsiguiente aparición de atipias y lesiones degenerativas con apoptosis (muerte celular), o aparición de células cancerosas (Imagen 7).
Desde el año 2000, los tumores de piel han ascendido a nivel mundial del 7,5% al 10%.
Y de estos cánceres, el Melanoma es actualmente uno de los tumores de mayor crecimiento y con una mayor correlación directa entre Sol = Aparición tumoral.
Se estima que el 90% de los cánceres cutáneos son la consecuencia final de una exposición al sol excesiva o inadecuada.
Los estadios o periodos de malignización de las lesiones dermatológicas suelen tener unas fases evolutivas muy bien marcadas y definidas.
Así podríamos hablar de lesiones pre-cancerosas, bajo el nombre de Queratosis Actínicas, (Imagen 8) en cuya formación parece tener influencia directa la acción de las radiaciones UVB entre los 290 y 320 nm.
Una fase inmediata posterior la constituirían los llamados Nevus Displasicos, en los que además de un significativo incremento de la pigmentación melánica, se pueden apreciar ya lesiones estructurales histológicas pre-malignas evidentes.
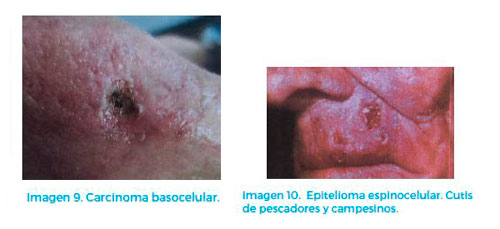
El más frecuente de los tumores cutáneos es el Carcinoma basocelular, representa el 60% del total. Es el más superficial de todos, de un pronóstico terapéutico muy favorable, dada su afectación únicamente local, sin riesgo de emisión de metástasis a distancia, fácil localización y sencillo abordaje de eliminación radical. (Imagen 9).
Más profundo y con peor pronóstico, si no es diagnosticado y tratado a tiempo y correctamente, es otro epitelioma: el carcinoma espinocelular. (Imagen 10).
Y por último el Melanoma, al que por su mayor gravedad y trascendencia dedicaremos un apartado independiente.
Lo que es común a todos ellos es una relación oncogénica en mayor o menor grado con la exposición al sol.
Su nombre deriva del vocablo griego Mélas = Negro y O-ma = Tumor.
Se trata de un cáncer de piel que se desarrolla a partir de los melanocitos, pudiendo aparecer de forma espontánea o sobre una mancha, nevus o peca que se modifica.
En su existencia parecen influir factores intrínsecos individuales, genéticos e inmunológicos y, posiblemente también, ambientales. Específicamente el desencadenamiento o puesta en actividad parece ser por la acción de la irradiación solar, o bien tras haber sufrido alguna agresión mecánica focal.
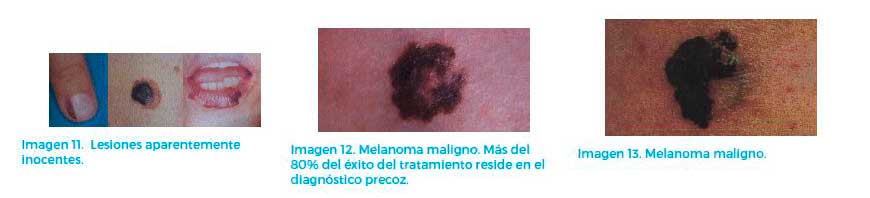
Su gran dificultad en ocasiones, desde el punto de vista diagnóstico, consiste en saber detectarlos a tiempo, ya que pueden presentarse sobre lesiones ya existentes “de toda la vida” y que, en un momento concreto, se activan en el sentido tumoral (Imagen 11).
Desde el punto de vista pronóstico, su mayor riesgo reside en la rapidez de producir muy precozmente metástasis a distancia, tanto por vía sanguínea como linfática (Imagen 12 y 13).
Actualmente se diagnostican más de 160.000 casos nuevos cada año, representando el 75% de los fallecidos por cánceres cutáneos de todo tipo.
Las personas de riesgo son aquellas de piel muy blanca, ojos claros, a quien les gusta tomar el sol sin protección o que en sus antecedentes familiares ya han tenido algún melanoma. Suelen aparecer sobre pecas o lesiones pigmentadas que cambian de aspecto, generalmente incrementando su tono de color a tonos más oscuros y también a aumentar de tamaño.
La estrategia para tratar de lograr un resultado terapéutico positivo se basa en un diagnóstico lo más precoz posible, seguido de un tratamiento radical quirúrgico inmediato. En la actualidad se están ensayando con éxito terapéuticas de tipo inmunológico.
Para ello y a fin de poder hacer un seguimiento fiable de las lesiones pigmentadas o melánicas que puedan resultar sospechosas, se utiliza el método de evaluación ABCDE:
Las personas con algunas de las características señaladas con anterioridad, de forma regular y periódica, deben realizarse un auto examen cutáneo, observando, cuero cabelludo, cuello, tronco, genitales, extremidades, plantas de pies y espacios interdigitales, para apreciar si existe alguna mancha de nueva aparición o preexistente, que hubiera modificado su aspecto.
En la actualidad disponemos de un procedimiento exploratorio diagnóstico no invasivo, conocido con el nombre de Microscopía Epiluminiscencia Digital (MEL) que, mediante una cámara de aumento de alta definición, permite observar y dejar grabada la imagen de la lesión en la historia clínica digitalizada de cada paciente.
El software del programa informático nos permitirá establecer y conservar un seguimiento de control cronológico y documental gráfico de alta precisión, evitando con ello realizar extirpaciones preventivas innecesarias sobre lesiones benignas.
No querríamos dejar sin mencionar en este capítulo que hace referencia al sol, al bronceado y al cáncer de piel, un fenómeno relativamente moderno, que tiene relación con los aspectos citados. La Tanorexia, palabra de origen inglés, que deriva de: (Taning = Broncearse. Orexia = Apetecer) y aparece en EEUU en el año 2005, siendo el equivalente, de lo que conocemos en terminología médica especializada, como “Trastorno Dismórfico Corporal” y se caracteriza por el sentimiento de inconformidad con el esquema corporal, en cuanto al tono de color de la piel. Resulta paradójica esta situación en la cultura estética del siglo XXI: “Negros que quieren ser blancos y Blancos que desean tener la piel morena”.
Para lograr esto se recurre al bronceado forzado, que por similitud con la anorexia recibe esta denominación, expresando el estado de ánimo de obsesión compulsiva y enfermiza de necesitar estar y verse cada vez más moreno y la ansiedad posterior una vez logrado dicho tono de piel, de temer perder el bronceado adquirido.
“Se trataría por tanto de una adicción similar a la del tabaquismo, alcoholemia o consumo de ciertas drogas” (Según opina la Universidad de Wake Forest) EEUU, pudiendo producirse tras la exposición al sol un efecto psicológico euforizante, explicable incluso a nivel metabólico hormonal, por un mecanismo análogo al producido por la liberación de mediadores neuroquímicos similares a la secreción de las endorfinas producidas tras la realización de ejercicio (Imagen 15).
En ocasiones, para lograr este bronceado máximo y sin tope, además de la acción directa y natural del sol, cuando ello no es posible, se recurre al empleo de lámparas de radiación UVA artificiales, en sesiones que van desde tres a cinco por semana, con una duración media entre cinco y veinte minutos cada una.
Desde el punto de vista exclusivamente estético y, como elemento añadido de riesgo a estas prácticas, el hecho de que la descamación natural e imperceptible de la capa cornea de nuestra piel se produce con unos ciclos aproximados de unas tres semanas, existe el inconveniente de poder producirse un bronceado de tonos y zonas irregulares dando lugar a lo que se conoce como “piel de leopardo o atigrada” (Imagen 16).
La presentación de ciertos “síndromesde abstinencia” ha llegado a obligar a
prohibir en el Reino Unido el acceso a estas salas de bronceado sin sol a los menores de dieciséis años.
El Sol que es vital en nuestra existencia, también representa y puede ser un peligro para la salud, si no hacemos un uso razonable y ponderado de él.
El riesgo es variable y dependerá en gran medida del tipo de piel de cada individuo (fototipo), de la forma de exponerse a él, de los hábitos de conducta y del comportamiento personal.
La Prevención adecuada es la única medida eficaz frente a los efectos nocivos de las radiaciones solares.
El “efecto inmediato” de la lesión solar: son las quemaduras. Son sólo una parte de importancia insignificante dentro de los efectos negativos de la acción del sol, en comparación a las graves consecuencias lesivas que dichas irradiaciones pueden representar a medio o largo plazo para la salud en general y para la piel en particular.
La piel posee “una memoria solar” una especie de “libreta de ahorros actínica”, donde irá apuntando todos los excesos cometidos a lo largo de nuestra vida, cobrándose intereses o réditos a partir de cierta edad, bien sea en forma de envejecimiento cutáneo o por la aparición de lesiones cancerosas de mayor o menor gravedad.
Dado que la gran mayoría de las personas que practican deporte, de alto nivel, se encuentra en una franja que va entre los dieciocho a los treinta y cinco años y que el cáncer de piel presenta una incidencia de presentación mucho más elevada, corremos el peligro de no relacionar ambas circunstancias; pero si consideramos ese dato del efecto acumulativo de la radiación solar y la mencionada “memoria rencorosa de la piel” y observamos el incremento producido últimamente de forma casi lineal en la aparición de lesiones cancerosas cutáneas en personas relativamente jóvenes: (entre cuarenta y cinco y sesenta años), que han practicado o practican deporte hasta edad avanzada sin la necesaria protección, cerraremos el círculo de riesgo ante este problema de Cáncer y Deporte.
Por tanto, el adoptar las medidas protectoras preventivas es fundamental.
Someterse a la exposición al sol controladas en función del lugar y la época del año en que nos encontremos, unido al uso correcto de un filtro solar adecuado, rehidratar la piel, habitualmente, y hacer un seguimiento de posibles cambios de aspecto en manchas o lesiones pre-existentes, acudiendo al especialista en caso de duda, pueden eliminar o al menos reducir sustancialmente cualquier tipo de riesgo.
El Hospital Universitario Sanitas La Zarzuela fue el primer hospital privado de España en obtener la acreditación y vuelve a superar la evaluación con ...
Nace para responder a la necesidad de atender a afecciones cada vez más complejas con una visión multidisciplinar